L’implantologie avant l’orthodontie : quelques cas cliniques
Sylvie PEREIRA - Hadi ANTOUN (Paris)
Dossier spécial : Orchestrons les traitements pluri-disciplinaires
AONews #14 - Novembre 2017
Introduction
Si pendant longtemps les traitements associant l’orthodontie et la réhabilitation implantaire des sites édentés suivaient une chronologie dans laquelle l’orthodontie précédait systématiquement le projet prothétique et implantaire, aujourd’hui, dans certains cas, il peut être plus intéressant de poser les implants avant de débuter le traitement orthodontique.
Pour assurer au mieux les déplacements dentaires, l’orthodontie a besoin de s’appuyer sur un ancrage fiable. Selon la Société Française d’Orthopédie Dento-Faciale, « l’ancrage est un élément considéré stable ou fixe pouvant servir de point d’appui lors de l’application d’un système de forces. Cela concerne le ou les secteurs de l’arcade dentaire qui ne doivent pas être déplacés pendant que les autres le sont et tout moyen pour assurer la stabilité d’une dent au cours du mouvement dentaire provoqué » (SFODF, 2000). Autrement dit, l’ancrage est définit comme la résistance à un mouvement dentaire non souhaité (Proffit, 1993).
Néanmoins, selon la troisième loi de Newton « toute action entraîne une réaction égale et opposé ». Cela signifie que, lorsqu’on utilise un dispositif pour réaliser le mouvement des dents désirées dans l’arcade, inévitablement, d’autres dents se déplacent si ce dispositif les engage. Par conséquent, lors du traitement orthodontique, ces effets doivent être évalués et contrôlés de manière à maximiser le mouvement dentaire souhaité tout en réduisant au maximum les déplacements dentaires indésirables (Proffit, 1993, Huang, 2004). Mais dans certains cas, le contrôle de l’ancrage peut être difficile à obtenir, voire impossible à mettre en œuvre, en particulier, chez les patients présentant un édentement postérieur. Donc pour l’orthodontiste, l’idéal serait d’avoir un « ancrage fixe absolu » et cette notion a commencé à être étudiée à la fin du XXe siècle.
Historique
En 1945, Gainsforth et Higley ont été les premiers à utiliser des implants comme ancrage dans le cadre d’un traitement orthodontique. Ces vis en vitallium ont été placées à la mandibule et au maxillaire chez le chien, mais lors de l’application des forces, les vis ont été perdues (Gainsforth et Higley, 1945). En 1969, Linkow place des implants lame pour ancrer des bandes de caoutchouc pour le déplacement dentaire, mais ces résultats non jamais fait l’objet de publication à long terme (Linkow, 1969).
Cependant, en parallèle, les travaux réalisés par Branemark entre 1964 et 1969 mettent en évidence la liaison directe de l’os à l’implant en titane, avec des résultats stables à 5 ans et il introduit donc en 1977 le terme « ostéointégration », un concept révolutionnaire pour la dentisterie moderne, permettant le traitement des édentements unitaires, partiels et complets par la réhabilitation implanto-portée. C’est alors en 1984 que Roberts s’inspire des principes de l’ostéointégration de Branemark et décide d’utiliser ces implants comme pilier d’ancrage dans le déplacement orthodontique. Six à 12 semaines après avoir placé 20 implants en titane dans des fémurs de lapin, reliés à des dents au moyen d’un ressort délivrant une force de 100 à 300 grammes, il observe la stabilité et l’ostéointégration de tous les implants à l’exception d’un. Depuis, l’orthodontie se sert de l’immobilité des implants ostéointégrés comme moyen d’ancrage pour le repositionnement dentaire.
L’implantologie au service de l’orthodontie
Lorsqu’un implant est utilisé comme moyen d’ancrage, celui-ci peut être classifié en deux types : ancrage direct ou indirect (Wahl, 2008).
Ancrage direct
On utilise exclusivement les implants pour obtenir les mouvements souhaités sans solliciter les dents. La force orthodontique est alors directement appliquée à la prothèse provisoire sur l’implant. L’une des indications la plus fréquente est l’édentement postérieur en extension associé au déplacement du bloc incisivo-canin. Si soigneusement planifié, les implants utilisés comme ancrage au cours du traitement orthodontique vont également servir secondairement de remplacement d’une dent manquante par la mise en place d’une prothèse définitive. La difficulté réside dans le placement correct de l’implant qui doit tenir compte du mouvement orthodontique et de la position future et finale des dents à déplacer. Ainsi, la coopération étroite entre l’orthodontiste, le chirurgien et le prothésiste est indispensable pour le succès du traitement (Celenza, 2012).
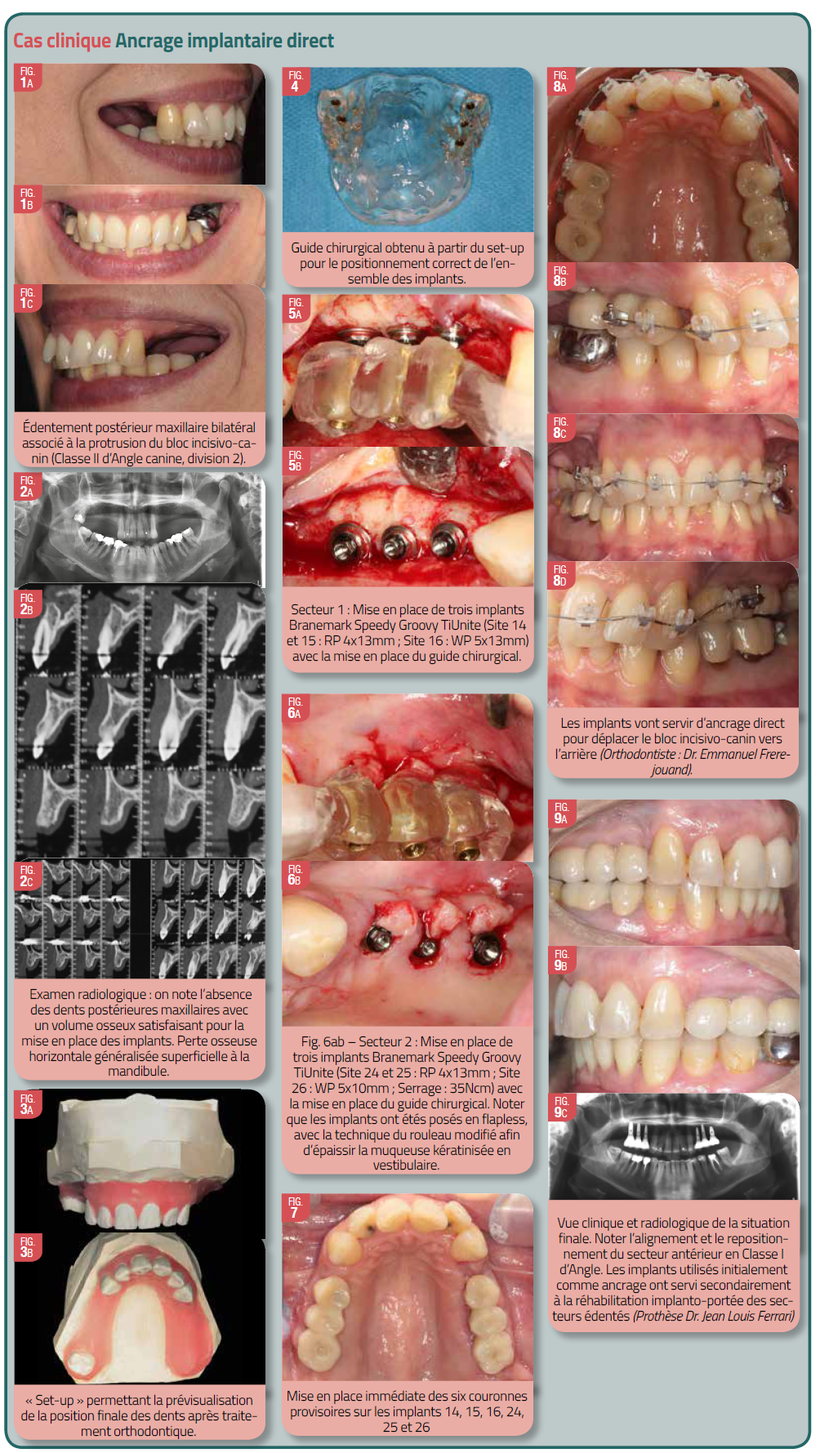
Ancrage indirect
On utilise les implants pour renforcer les unités dentaires d’ancrage soumises aux forces orthodontiques. Une connexion est élaborée entre l’implant et les dents d’ancrage par une structure rigide. Dans la grande majorité des cas, les dispositifs d’ancrage indirect sont considérés comme des dispositifs d’ancrage temporaire à usage strictement orthodontique et déposés à la fin du traitement. Un exemple d’ancrage indirect est l’utilisation des implants palatins placés dans la voûte palatine et connectés aux dents par un arc transpalatin afin de stabiliser les unités dentaires d’ancrage. Ils sont indiqués en tant qu’ancrage postérieur afin de rétracter les dents antérieures en malocclusion telles que dans les classes II d’Angle et en tant qu’ancrage antérieur lors des réalignements des molaires dans un mouvement mésial ou distal (Huang, 2005).
Néanmoins, dans des cas de réhabilitation implantaire chez un patient présentant un parodonte réduit et, par conséquent, un potentiel d’ancrage affaibli, l’utilisation des implants conventionnels permettent d’apporter un ancrage supplémentaire plus résistant.
Le cas clinique – Ancrage implantaire indirect
Ce cas clinique illustre la dernière situation décrire ci-dessus.
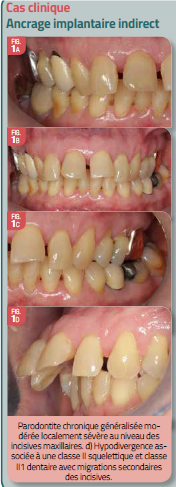
Patiente âgée de 66 ans, en bonne santé générale, non fumeuse, est adressée au cabinet pour une prise en charge parodontale
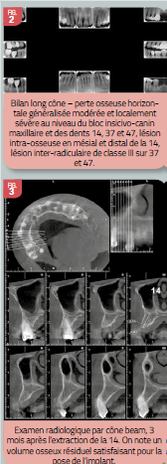
À l’examen clinique, on observe une inflammation gingivale généralisée superficielle associée à un indice de plaque et de tartre moyen. On note également des mobilités II sur l’ensemble des dents et des mobilités III sur 14, 37 et 47. Le sondage parodontal montre la présence de poches profondes de 5 à 7 mm au niveau du secteur antérieur maxillaire et des lésions interradiculaires de classe III sur 37 et 47. L’examen radiologique par bilan long cône montre une perte osseuse horizontale généralisée modérée et localement sévère au niveau du bloc insicivo-canin maxillaire et des dents 14, 37 et 47, ainsi qu’une lésion intra-osseuse en mésial et distal de la 14. Le diagnostic posé a été celui d’une parodontite chronique généralisée modérée et localement sévère.
L’examen clinique par l’orthodontiste a révélé la présence d’une hypodivergence associée à une classe II squelettique et une classe II1 dentaire avec migration vestibulaire des incisives maxillaires.
Comme dans le cas clinique précédent, la planification des différentes séquences thérapeutiques est primordiale.
Phase I : traitement parodontal
Avant la mise en place d’un traitement orthodontique, deux éléments vont être indispensables pour le bon déroulement des différentes étapes : l’absence d’infection et le maintien d’un parodonte sain. En effet, les données de la littérature nous montrent que lorsque le déplacement dentaire se fait en présence d’une inflammation, celui-ci peut entrainer des destructions tissulaires avec des pertes d’attaches et des pertes osseuses (Polson, 1984, Boyd, 1989). Par conséquent, le traitement parodontal devra donc précéder systématiquement le traitement orthodontique.
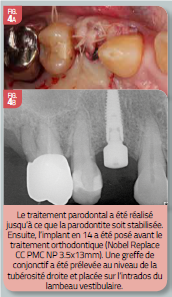
Pour ce cas clinique, un enseignement à l’hygiène orale a été réalisé ainsi que deux séances de détartrage et surfaçage radiculaire et l’extraction des dents 14, 37 et 47. À deux mois, on a observé une diminution globale de la profondeur des poches et du saignement au sondage. La mise en place du traitement orthodontique est donc possible, à condition de respecter certains principes mécaniques (l’utilisation de forces légères et continues) et de maintenir un parodonte sain tout au long du déplacement dentaire.
Phase II : traitement implantaire
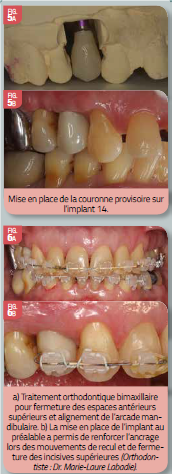
Étant donné la présence d’un parodonte réduit et par conséquent, d’un potentiel d’ancrage affaibli, la pose de l’implant 14 a été réalisée avant le traitement orthodontique afin de renforcer l’ancrage des mouvements de recul et de fermeture des incisives supérieures.
Phase III : traitement orthodontique
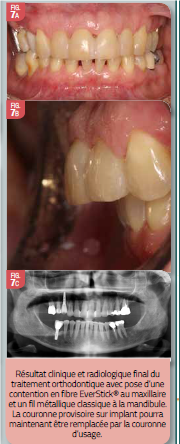
Le traitement orthodontique a débuté 2 mois après la pose de l’implant, une fois l’ostéointégration terminé. Ceci a été réalisé par un système multibagues bimaxillaires afin d’obtenir la fermeture des espaces antérieurs maxillaires et l’alignement des dents inférieures. Une fois le traitement terminé, la prothèse provisoire sur l’implant 14 a été remplacée par une prothèse définitive.
NB : Étant donné la difficulté du contrôle de plaque par la mise en place des dispositifs orthodontiques qui constituent un véritable facteur de rétention, un suivi parodontal strict avec des séances rapprochées tous les 2 à 3 mois est indispensable pour assurer la stabilité de la maladie parodontale. En cas de récidive, les forces orthodontiques seront désactivées provisoirement pendant la mise en place du traitement parodontal jusqu’à ce que le parodonte redevienne sain. Le traitement orthodontique pourra alors être repris.
Conclusion
L’approche pluridisciplinaire intégrant la parodontologie, l’orthodontie et l’implantologie permet aujourd’hui de traiter parfois des cas complexes par des traitements plus simples, en prenant en compte les avantages de chacune de ces trois disciplines.
L’utilisation des implants traditionnels comme moyen ancrage s’adressent aux patients nécessitant à la fois d’une correction orthodontique et d’une réhabilitation prothétique. Ils permettent d’offrir un potentiel d’ancrage qui est absent lors des édentements postérieurs, ou un potentiel d’ancrage lorsque celui-ci est affaibli dans des cas de parodonte réduit. De par son ostéointégration, l’implantologie repousse donc les limites de l’orthodontie, en offrant un ancrage fixe absolu dans certains mouvements parfois difficiles voire impossibles à mettre en œuvre à l’aide de dispositifs classiques.
Néanmoins, quel que soit le traitement, implantaire ou orthodontique, le succès des résultats cliniques ne sera assuré que par le maintien d’un parodonte sain, qui constitue le prérequis incontournable de la prise en charge globale du patient.
Bibliographie
-Proffit W. Mechanical principles in orthodontic force control. In: Proffit W, Fields HW, editors. Contemporary orthodontics. 2nd ed. Saint Louis: Mosby; 1993. p. 289-315.
Société Française d’orthopédie dento-faciale. Comission de terminologie. Orthod. Fr., 2000, 71, 1 :79-82.
-Huang L, Shotwell J, Wang H. Dental implants for orthodontic anchorage. Am J Orthod Dentofacial Orthop 2005; 127:713-22
-Gainsforth BL, Higley LB. A study of orthodontic anchorage possibilities in basal bone. Am J Orthod Oral Surg 1945; 31:406-17.
-Linkow LI. The endosseous blade implant and its use in orthodontics. Int J Orthod 1969; 18:149-54.
-Branemark PI, Aspegren K, Breine U. Microcirculatory studies in man by high resolution vital microscopy. Angiology 1964;15: 329-32.
-Branemark PI, Breine U, Adell R. Intraosseous anchorage of dental prostheses. I. Experimental studies. Scand J Plast Reconstr Surg 1969;3:81-100.
-Roberts WE, Smith RK, Zilberman Y, Mozsary PG, Smith RS. Osseous adaptation to continuous loading of rigid endosseous implants. Am J Orthod 1984;86:95-111.
-Wahl N. Orthodontics in 3 millennia. Chapter 15: Skeletal anchorage. Am J orthod Dentofacial Orthop 2008; 134:707-10. Cat. 4
-Celenza F. Implant interactions with orthodontics. J Evid Base Dent Pract 2012 ; Vol. 12 SI : 192-201

