Evolution des concepts de chirurgie et de prothèse apliqués à l'implantologie basale
Dossier spécial AONews #26 - Juin 2019
Branemark préconisait de dissocier la pose des fixtures de celle de la prothèse. Cette dernière était réalisée plusieurs mois plus tard avec une chirurgie de réouverture et mise en fonction. Aux effets bénéfiques ressentis au niveau de la cavité buccale s'ajoutaient les conséquences positives, sur le plan psycho-social, de la disparition de l'état d'invalidité qui perturbait fortement le vécu de ces patients.
Aujourd'hui, des progrès considérables repoussent les limites du possible : ostéotenseurs, cellules souches autologues, PRF, assistance informatique, implantologie basale, biomatériaux de comblement, mise en charge immédiate, l’utilisation de la zircone permettent au patient de retrouver des dents fixes avec un rendu esthétique de qualité.
Cependant, plusieurs questions doivent être approfondies avant le traitement implantaire.
Quand faut-il s’abstenir ?
Thérapie de confort, l'implantologie dentaire se pratique sur terrain sain, non tabagique, médicalement stable et contrôlé. Dans le cas contraire, il vaut mieux s'abstenir. Une réflexion en amont, incluant le coût ainsi que les méthodes alternatives, est indispensable. Il est nécessaire d'expliquer au patient l'ensemble des étapes qu'il devra franchir de façon à déterminer s'il est apte à être candidat.
Le but ultime de l'acte implanto-prothétique est de lui restituer des dents esthético-fonctionnelles pérennes. Cet objectif se heurte à des difficultés économiques, biologiques, techniques, psychologiques, socioprofessionnelles et médico-légales qui doivent être évaluées en termes de bénéfice/risque. Une information éclairée aussi complète et compréhensible que possible sera fournie au patient qui doit disposer d'un délai de réflexion pour accepter le traitement. C'est donc une approche pluridisciplinaire où divers acteurs sont consultés avant chaque intervention. Pour les personnes âgées, il est utile d'y associer les proches. En cas de tutelle, cela devient obligatoire.
Quel type d’implantologie appliquer ? Avec quelles options prothétiques ?
L'analyse, étape par étape, de réhabilitations complètes maxillo-mandibulaires effectuées chez des édentés totaux (Fig. 1, 2, 3) suite à divers échecs de la dentisterie, mais également de l'implantologie illustre la méthodologie adaptée à ce type de situation que nous présentons dans cet article.



Matérialisation du projet prothétique
Cela passe nécessairement par la confection de prothèses complètes qui serviront à concrétiser le projet et établir des guides radiologiques une fois qu’une esthétique satisfaisante et qu’une occlusion correcte ont été obtenues.

Planification implantaire et reconstruction stéréolithographique
Les avancées du numérique ont considérablement facilité le diagnostic et le pronostic. Les modèles stéréo lithographiques (Fig.4) (Matérialise Dental, France) sont une aide précieuse. En parallèle, la planification virtuelle de la position des futurs implants, en accord avec le couloir prothétique, permet d’anticiper les options chirurgicales.

Apport de l’implantologie basale
L’os basal (Fig.5) constitue l’architecture squelettique résiduelle lorsque l’os alvéolaire a disparu ; on dit de ce dernier qu’il naît, vit et meurt avec la dent. L’implantologie basale regroupe l’ensemble des techniques-axiales (vis), latérales (disque), greffe, soulevé de sinus, activation ostéogénique, distraction, etc. - qui concerne l’aménagement et l’équipement de cette structure anatomique fondamentale.
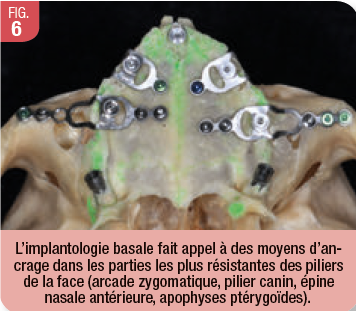
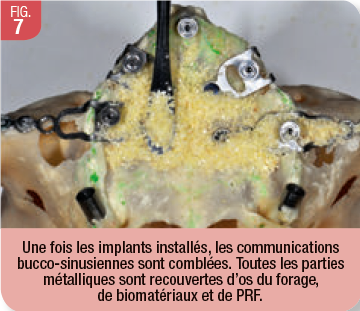
Ainsi, l’implantologie basale ne désigne pas un type spécifique d’implant, mais un ensemble de méthodes qui permettent de restituer une mastication fonctionnelle implantoportée et/ou implanto-stabilisée grâce à un appui sur ces zones corticales non résorbables du squelette maxillo-facial (Fig. 6, 7, 8).
Pour nos patients aux maxillaires atrophiés, qui désirent des dents fixes rapidement, c’est l’approche par l’implantologie basale avec mise en fonction immédiate qui est choisie. Après une chirurgie de cette envergure, un bridge ostéoancré vissé doit être installé au plus vite. Véritable fixateur externe et de forte rigidité ce bridge garantit une parfaite immobilité des implants axiaux, basaux et des greffes de recouvrement pendant la phase d’ostéointégration.
Préparation osteogénique et pré-implantaire
Initiée en mai 2005, cette étape fait aujourd’hui partie d’une procédure systématique dans pratiquement tous les cas de figure. Le but est de préparer le futur site à implanter ou à greffer par l’activation et le recrutement des cellules souches autologues. On utilise un instrument spécifique (ostéotenseur matriciel) 45 à 90 jours avant l’intervention, selon la complexité du cas et l’âge du patient. L’intérêt est de vasculariser et cellulariser le lit receveur atrophié et sclérosé suite au port d’une prothèse complète pendant plusieurs années.
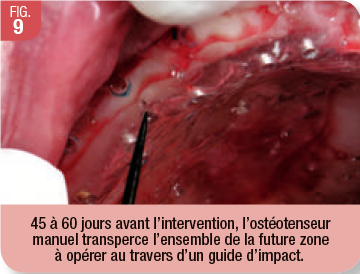
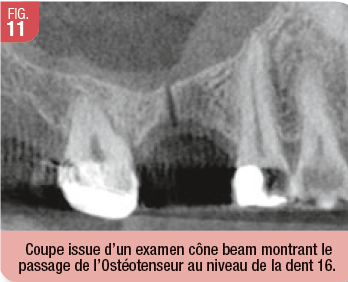
L’application d’une anesthésie topique à l’aide d’un gel est suivie d’une injection très lente d’anesthésique faiblement adrénaliné (alphacaïne 1/200 000). L’ostéotenseur matriciel est utilisé uniquement en manuel pour le maxillaire 45 à 60 jours avant l’implantation (Fig.9). Il faut s’assurer qu’il n’existe aucune pathologie sinusienne (consultation ORL préalable) car la sonde traverse le plancher et la membrane de Schneider. Elle doit pénétrer dans le sinus, cavité aérienne dépourvue de structure vitale (Fig. 10 et 11). Ce geste, bien que peu invasif et totalement « flapless », se réalise sous flash antibiotique (3g d’amoxicilline en une seule prise, ½ heure avant). Chez ces patients, à t=0, la densité est souvent si faible (os de type IV) que l’ostéotenseur s’enfonce jusqu’à la garde à de nombreuses reprises, sauf au niveau du plancher des fosses nasales. Cette procédure est à renouveler si l’on n’obtient pas de changement de dureté à 45/60 jours.
A la mandibule, où l’os est plus dense, nous réalisons avec l’ostéotenseur rotatif un seul impact profond de 8 à 11 mm par implant, uniquement dans la zone symphysaire (5 impacts rotatifs au total). Pour les secteurs latéraux, nous nous limitons à des impacts manuels (1 impact tous les 5/8 mm) au travers du périoste qui est directement impliqué dans la néo-angiogénèse et la cellularisation.
L’acte implanto prothétique
Après l’anesthésie locale, on commence par vérifier l’effet ostéotenseur à travers le guide d’impact. Là où 45/60 jours plus tôt la sonde pouvait pénétrer sans effort dans un os friable, nous rencontrons le plus souvent une surface dure, extrêmement résistante à la pression manuelle et qui s’oppose à l’enfoncement. C’est le résultat du cal osseux de type II, qui s’est constitué à cet endroit. L’opération peut alors s’effectuer soit sous AG, soit au bloc ambulatoire du cabinet dentaire avec dans ce cas la mise en place d’une sédation IV ou orale .Dans tous les cas, nous effectuons un prélèvement sanguin qui centrifugé nous permet d’obtenir des I PRF et des A PRF (Platelet-Rich Fibrin) et une médication classique pour une chirurgie à lambeaux (antibiotiques, antalgiques, bains de bouche).


Quelle conduite à tenir ?
Une formation spécifique et un bon entraînement sont essentiels. En cas de problème, réagir rapidement, tout en étant prudent. Ne pas hésiter à demander conseil auprès d’un professionnel expérimenté avant d’entreprendre des manœuvres risquant d’aggraver la situation.
Résultats et discussion
Notre expérience sur la mise en charge immédiate avec les Diskimplants à plaque est de 18 ans, et de 10 ans pour l’utilisation des bridges zircone. Le recul sur les ostéotenseurs matriciels est de 13 ans et de plus de 15 ans pour les PRF.
A ce jour, sur plus de 150 reconstructions totales, sub-totales, et partielles comportant une armature en Zircone ou réalisés en « Full Zircone », l’indice de satisfaction des patients est maximal. Nous avons dû faire face à trois fractures d’armature. Dans deux cas, le bridge manquait d’épaisseur, dans le troisième cas, nous n’avons à ce jour aucune explication. Le bridge de transition a été remis en place. Le « tout zircone » a été entièrement refait et ne pose depuis aucun souci. Si au début, on a reproché au « tout zircone » une absence de transparence et une trop grande monotonie des teintes, les progrès actuels permettent aux prothésistes aguerris d’obtenir d’excellents résultats. Il existe cependant des limites à l’utilisation de la zircone, notamment le manque de place, le coût et le peu de laboratoires spécialisés maîtrisant la technique.
Conclusion
Les avancées technologiques majeures au niveau de la conception, de la préparation, de l’exécution et de la maintenance de ces reconstructions implanto-portées ont permis de réhabiliter de façon fiable et reproductible, avec des dents fixes, des patients qui ne souhaitaient pas avoir recours à des greffes osseuses de grande étendue. L’avènement des techniques liées au flux numérique va encore faciliter ce type de réhabilitation.
Ces patients qui avaient perdu tout espoir avec leurs dentiers qui ne tenaient en place qu’à grand renfort d’adhésif, ont vu leur vie professionnelle, sociale, et affective prendre un nouveau départ grâce aux innovations issues de plus de 30 ans de recherches et d’expériences cliniques en implantologie basale chirurgico-prothétique.
Bibliographie
- Bessade J, Scortecci G. L’implantologie basale : la troisième voie. Les 10 points-clés en implantologie, 2005 : 83-90.
- Albrektsson T, Zarb G, Worthington P, Eriksson AR. The long-term efficacy of currently used dental implants: a review and proposed critera of success. Int J Oral Maxillofac Implants 1986 ; 1 : 11-25.
- Lekholm U, Zarb GA. Patient selection and preparation. In : Bränemark PI, Zarb GA, Albrektsson T, eds. Tissue-integrated prostheses : osseointegration in clinical dentistry. Chicago: Quintessence, 1985: 199-209.
- Odin G, Misch CE, Binderman l, Scortecci G. Fixed rehabilitation of severely atrophic jaws using immediately loaded basal disk implants after in situ bone activation. JOI, Vol XXXVIII, n°5, 2012, 611-616
- Ansel A, Menetray D, Cotten P, Stenger A. Atrophies maxillaires et technique Diskimplant. Implantologie basale : “mode d’emploi “. Implantologie, nov 2010, 95-109
- Scortecci G, Odin G. Diskimplant à plaque basale ostéosynthèsée. Surmonter les situations complexes. Alpha Oméga news, n°120, octobre 2008, 18-20.
- Petitbois R. L’implant à plaque ; une révolution en implantologie basale. Alpha Omega News, n°120, octobre 2008, 11-12
- Scortecci G, Misch C, Binderman I, Philip P. Intérêt des Ostéotenseurs matriciels en implantologie. De l’observation clinique à l’innovation thérapeutique. Implantologie, février 2009, 5-17
- Scortecci G, Petitbois R, Odin G. Soulevé de sinus et Ostéotenseur : Le Fractal lift. La Lettre de la Stomatologie, N°44, Novembre 2009, 5-10.
- Petitbois R, Scortecci G : Le bridge transitoire lors de la mise en charge précoce ; histoire, conception, mise en place, évolution : Revu Stomatal Chir Maxilofac 2006 ; 107 : 455 – 459
- S Ghanaati, P Booms, A Orlowska, A Kubesch , J Lorenz, J Rutkowski, C Landes, R Sader, CJ Kirkpatrick, J Choukroun. Advanced Platelet-RichFibrin: ANewConcept for Cell- Based Tissue Engineering by Means of Inflammatory Cells , J of Oral I .vol.xl/no.six/2014,679-689
- R.Petitbois. Réhabilitation et reprise implantaire en implantologie basale suite à un échec chez une patiente présentant une atrophie sévère des maxillaires. Dental tribune avril 2017 , vol 9 N°4 ; 22-26
Retour au Dossier Carte Blanche à Renaud Petitbois - Juin 2019 - AO#26