Les fondements de la relation thérapeutique
Dossier spécial "L'Hypnose, un jeu d'enfant"
AONews #21 - Octobre 2018

L’identification des sensibilités de chaque enfant et l’observation attentive vont permettre une meilleure prise en charge par l’originalité et le caractère unique de la relation praticien-patient, en jouant sur la création d’une alliance thérapeutique et sur la diminution de l’anxiété du patient. Cette notion d’accordage du praticien avec son patient fait écho au lien empathique dans lequel doit être le praticien, et définit par là-même l’hypnose médicale (Olness and Kohen 2006). Toute notion de domination du praticien sur le patient doit ainsi être exclue de la relation thérapeutique : le praticien ne se confronte pas au patient, il ne s’oppose pas à lui, mais, au contraire, il prend en compte toutes ses réactions pour pouvoir l’accompagner tout au long de la séance. Néanmoins, se préserver d’une familiarité trop importante entre les deux protagonistes est nécessaire afin d’éviter tout débordement. Des techniques linguistiques et relationnelles spécifiques seront les outils de la communication hypnotique nous permettant l’obtention de cette alliance thérapeutique.
Etablir une relation de confiance
Établir une relation de confiance avec l’enfant est l’un des fondements de la relation thérapeutique. Ainsi, se mettre à sa hauteur lorsque nous nous adressons à lui permet d’éviter toute symbolique non verbale dominante (Fig. 1), et le nommer par son prénom permet de l’impliquer directement dans la relation que l’on commence à construire avec lui. D’une manière générale, il peut être intéressant de précéder la plupart des phrases à l’intention de l’enfant par son prénom, de façon à personnaliser ce que nous voulons lui dire. Il saura que nous nous adressons bien à lui, surtout dans les situations où nous souhaitons le rappeler à l’ordre. En outre, le prévenir de ce que nous voulons faire puis faire exactement ce que nous venons de dire – pas plus, pas moins – permet de lui faire comprendre qu’il peut – et qu’il doit – nous croire, et ce, en toutes circonstances.
Le praticien doit chercher à obtenir cette relation de confiance dès la salle d’attente, et c’est l’observation de son patient qui l’autorisera à « rentrer en contact ». L’observation permettra d’adapter ses techniques en fonction du type de comportements : faire en sorte qu’un enfant coopérant le reste, gérer les réflexes nauséeux, être en alerte des signes suggérant l’angoisse naissante et enrayer le processus anxiogène (en d’autres termes éviter qu’une crainte débutante ne devienne une peur incontrôlable), ou encore gérer une crise installée. Ainsi, savoir observer son patient doit constituer notre point de départ, quelle que soit la situation. Par exemple, lorsque nous remarquons que l’enfant panique à l’égard de quelque chose (instrument, masque), et encore plus lorsque nous venons d’arrêter une crise de larmes et de hurlements et que nous constatons que l’inquiétude le gagne à nouveau (yeux qui s’écarquillent ou s’imbibent de larmes, début d’agitation), lui donner immédiatement cette chose peut être une telle surprise pour l’enfant qu’il fait machine arrière sans s’en rendre compte et inspecte ce nouvel objet que le dentiste lui a offert sans y prêter une quelconque attention (attitude voulue nonchalante du dentiste).
Se mettre dans la réalité de son patient permet de rentrer en communication avec lui. Un procédé peut être utilisé de manière à optimiser l’empathie grâce à l’activation des neurones miroirs : la reprise des mots du patient suivie de leurs reformulations. Par exemple, lorsque l’enfant nous dit « j’ai mal » dès le début de la séance, qu’il emploie ce terme et l’exprime clairement, il serait maladroit de l’ignorer, ou pire de lui répondre « mais non ! », voire d’ajouter « ça ne fait pas mal » ; il se sentirait incompris, penserait que nous le prenons pour un menteur, et un fossé commencerait à se creuser entre lui et nous. Lorsque le praticien reconnaît la réalité de l’enfant, ce dernier est plus prêt à croire et à suivre d’autres suggestions proposées par la suite.
Ainsi, il est préférable de rentrer dans son monde, même si son « j’ai mal » signifie en réalité « j’ai peur » (l’enfant « teste » souvent le praticien pour voir s’il l’écoute et s’il prend en considération ce qu’il dit), et de lui rétorquer : « d’accord, j’ai compris que tu avais mal [reprise du même mot que le patient : mise à son niveau], je te crois ; tu vas maintenant me dire si comme ça [changer de position, d’instrument], ça va un peu mieux » [reformulation : maintenant qu’il a vu que nous le croyons, nous recommençons cette fois-ci à employer à nouveau des termes positifs – « tu vas me dire si ça va mieux » – plutôt que de dire « tu vas me dire si ça te fait moins mal » ; de plus, le fait de moduler un peu ses propos – «ça va un peu mieux » – plutôt que « ça va bien ou très bien », permet de laisser une ouverture à l’enfant qui, par opposition, pourrait répondre non au dentiste. Formuler « un peu mieux » ou même « un petit peu mieux » permet de garder l’alliance, l’enfant est plus susceptible de répondre « oui », car il sent que le praticien n’exagère pas, et qu’il prend en compte le fait qu’il avait eu « mal » avant]. De cette façon, cela permet au praticien d’approcher l’enfant sur un mode hypnotique, lui offrant en même temps reconnaissance de sa réalité et suggestions d’attente positive et d’amélioration. Souvent, le simple fait de « faire comme si » nous changions quelque chose suffit à ce que l’enfant nous fasse confiance : nous lui montrons que, si réellement il avait mal par la suite, nous chercherions un moyen de l’aider. Pour les cas où l’enfant persiste à dire « j’ai mal », une suggestion avec lien peut être employée : « je change ça [position, instrument], et toi tu me dis dès que ça va mieux » [ici, l’enfant n’a « plus le choix », il est obligé d’aller mieux, il faut juste qu’il prévienne son dentiste du moment où il va se sentir mieux, ce qui permet aussi de l’impliquer dans la séance] ; « dès que ça va mieux » est préférable à « quand ça ira mieux », [le présent suggérant la notion d’immédiateté, alors que le futur suggère plutôt la notion d’incertitude].
Une autre approche peut être utilisée dans la reconnaissance de la réalité de l’enfant, c’est de lui dire que ses larmes sont très belles, ou que ses hurlements révèlent des poumons en excellente santé. De même, lorsque l’enfant saigne (dû à un traumatisme par exemple), et que cela déclenche de la peur : « quel beau sang bien rouge ! C’est la preuve que tu es en excellente santé ça. Tu vas pouvoir le dire à maman… Quand est-ce que ça va s’arrêter de saigner ? Tu sais ? Est-ce que ça va être dans 10 secondes, dans 20 secondes ou dans 30 secondes ? » Cette construction de phrase suggère non seulement une amélioration certaine, mais aussi la curiosité, qui vont toutes deux progressivement remplacer l’anxiété. Par ailleurs, face à certaines situations, le praticien devra travailler son imagination, savoir rebondir en toutes circonstances et ne jamais se laisser décontenancer.
Ainsi, si l’on s’attache à l’une des particularités liées à certains types d’autisme et retards mentaux, représentée par la difficulté de langage, nous nous trouvons face à des patients dont le développement de leur communication est incomplet ou la parole inexistante, mais qui n’est pour autant pas nécessairement corrélée au niveau de compréhension. Certains peuvent utiliser des mots sans en comprendre la signification exacte, d’autres peuvent avoir tendance à avoir un trouble du langage consistant à répéter de manière systématique les derniers mots entendus (écholalie) (Waldman et al. 2008). Ce sera donc au praticien de s’adapter et de développer des outils de communication alternative, verbales et non verbales, sans jamais infantiliser son patient ni tourner en ridicule la situation.
L’une des techniques permettant de créer puis de maintenir un rapport de confiance avec son patient est la synchronisation, qui sera le fil conducteur du cheminement hypnotique. Elle allie trois phases.
- Tout d’abord le mirroring, au cours de laquelle le praticien sera « le miroir » de son patient, c’est-à-dire reproduira ses attitudes verbales et non verbales (c’est une action très différente de celle de « singer » son patient, dans laquelle la notion de moquerie est omniprésente). Dans le mirroring, le praticien peut tenter de « rentrer dans l’univers du patient » en reprenant ses mots, les répétant avec lui, en respirant à toute allure sur le rythme du patient, en mimant un mouvement reproduit de façon cyclique ou ininterrompue, comme frapper le mur, taper dans la main des parents, toucher ou jeter un objet particulier.
- La seconde phase est le pacing, qui est le fait de synchroniser sa respiration, notamment en parlant sur l’expiration de l’enfant. Cette phase permet en quelque sorte d’asseoir le processus enclenché, et est le moment où des changements notoires commencent à se manifester : le rythme verbal ou respiratoire se ralentit, l’agressivité corporelle diminue, l’attention détournée se centre sur le praticien. Le pacing représente la transition vers la dernière phase, le leading.
- Le leading permet au praticien de s’assurer que la synchronisation est établie et effective, autrement dit que le lien de confiance est bien constitué : par exemple, il pourra se mettre à côté de lui et frapper le mur de la même façon que lui, puis entraîner l’enfant à frapper plutôt dans sa main ; in fine, les frappes se feront plus douces, plus tranquilles, pour aboutir à des caresses, puis à une absence de mouvement. C’est le praticien qui va inviter le patient à suivre son rythme, son calme ; grâce aux neurones miroirs, l’enfant est incité à entrer dans le même état que lui. Le praticien pourra adapter ce mécanisme à de multiples situations.
Donner le contrôle
Donner le contrôle à l’enfant, autre principe fondateur d’une relation thérapeutique optimale, permet de diminuer son anxiété et d’augmenter sa maîtrise de la situation (Wright et al. 1991).
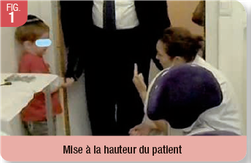
Nous pouvons alors lui donner un rôle, comme tenir un miroir de courtoisie placé en face de lui (Fig. 2). Ou encore, si, lors de la pose du champ opératoire, l’enfant a peur d’avaler le crampon, nous pouvons lui proposer de tenir le fil dentaire (permettant de sécuriser le crampon en évitant que l’enfant ne l’ingère en cas de perturbations lors des soins) avec la main, permettant d’accentuer le contrôle qu’il a sur la situation (Fig. 3).
Nous pouvons également impliquer l’enfant en lui demandant de l’aide (les enfants aiment nous aider) : « Tu vérifies si je fais bien / compte bien les dents…
».
Nous pouvons aussi lui tendre certains instruments afin de le valoriser dans son rôle au cabinet comme s'il était l'assistant et lui faire comprendre qu’il a un rôle indispensable : « attention, sans toi je ne peux pas y arriver ». Ce peut être également bénéfique de déguiser l’enfant : le praticien lui fournit des gants, un masque : « je compte tes dents, et ensuite tu fais pareil à maman/à ton doudou » [ils demandent ensuite fréquemment d’emporter avec eux les gants et le masque à la maison] (Fig. 4).

Si l’enfant refuse de monter sur le fauteuil, se cache derrière le parent, reste assis en ayant une attitude de « bouderie », ou manifeste des signes d’anxiété débutante avant de commencer un soin, le praticien peut utiliser des suggestions avec choix illusoire, par exemple: « Tu montes sur le fauteuil tout seul ou je t’aide ? », « Tu veux qu’on soigne une petite ou une grosse carie ? Une carie en haut ou en bas ? A gauche ou à droite ? [implication de l’enfant : c’est lui qui choisit] », ou encore des suggestions avec lien : « Quand tu auras mis tes lunettes de soleil, tu auras le droit de monter sur le fauteuil [il est souvent utile de proposer à l’enfant de mettre des lunettes de soleil afin que, d’une part, il s’immisce dans un rôle et soit acteur, et d’autre part, que le soin soit rendu plus confortable en évitant l’éblouissement par le scialytique et la pénétration dans ses yeux d’une éclaboussure ou d’un corps étranger]» (Fig. 5).
En outre, montrer d'abord les instruments au patient debout dans la pièce et les lui faire accepter en bouche peuvent être une solution pour l'amener progressivement au fauteuil voire qu'il y aille de lui-même (Fig. 6). Il est préférable également de passer par une étape où les instruments sont montrés une première fois lorsque l’enfant est assis (et non allongé), permettant ainsi d’augmenter son contrôle de la situation ; en effet, d’une manière générale, toute personne se sent plus vulnérable lorsqu’elle n’est pas à la même hauteur que son interlocuteur. Lorsque le praticien voudra allonger le fauteuil, il préviendra l’enfant : « On s’allonge comme dans un lit ». Dans certaines situations, nous pouvons choisir de mettre le fauteuil en position allongée directement avant que le patient ne rentre dans la salle de soins, permettant d’éliminer cette sensation de partir en arrière ; à noter qu’il existe également des fauteuils fabriqués directement en position allongée, ne pouvant pas se mettre en position assise (Fig. 7).

Parfois aussi, permettre au patient de repousser notre main qui tient un instrument, sans opposition de notre part, peut être un moyen d’arriver à faire accepter l’objet en question sans contrainte : le praticien laisse l’enfant le repousser, puis le remet en place sans force, et souvent en comptant (lui faisant comprendre que nous acceptons qu’il rejette l’instrument, mais seulement pour un temps, quelques secondes, pour faire une pause, uniquement). Le scenario est réitéré plusieurs fois si nécessaire, jusqu’à l’acceptation totale.
Laisser à l’enfant la possibilité de nous dire quand il est prêt pour commencer permet aussi de lui donner le contrôle de la situation ; ce peut être par un mot ou une action (signaling) : « Une fois que tu auras vu ton ballon/tu auras bien gonflé ton ventre/tu auras vu tes papillons…, on commencera à soigner la dent ; dès que tu es prêt, tu me dis/tu lèves la main gauche ». Un autre exemple, l’enfant qui se crispe lorsque l’on attrape le miroir doit être rassuré tout de suite en lui offrant la permission de le tenir quelques instants dans sa main, puis de nous le tendre dès qu’il est prêt.
Permettre également d’arrêter le soin à la demande de l’enfant augmente le contrôle qu’il a sur la situation : il s’implique, participe activement. Souvent, les enfants testent une fois, voient que cela marche, et ne le refont plus ensuite car ils font confiance (le dentiste fait ce qu’il a dit).
Enfin, donner le temps, le contrôle du temps à l’enfant est une autre technique permettant de lui donner le contrôle sur la séance de soins. Ainsi, le fait de compter jusqu’à un certain nombre, puis de faire une pause accompagnée d’un renforcement positif (comme un câlin, ou la possibilité de visionner quelques secondes un dessin animé), permet de séquencer la séance en unités de temps rassurantes. Le contrôle du temps peut également être donné à l’enfant à l’aide d’une montre, d’une horloge, de jetons, ou d’un Time Timer, qui sont autant d’outils très visuels permettant de matérialiser le temps qui passe en indiquant le temps restant au soin ; ces accessoires sont notamment très utilisés dans le cas de handicap (Fig. 8).
Lorsque l’enfant demande sans cesse « quand est-ce que c’est fini ? », nous pouvons lui indiquer une durée qu’il connaît : le temps d’un dessin animé, d’une récréation… ; nous pouvons aussi débuter par un processus de renforcement positif en lui disant que s’il continue à être bien sage, cela se terminera vite, et s’il n’arrête pas, nous pouvons créer un renforcement négatif, toujours autour de la notion de temps, en lui disant que plus il demandera, plus nous rajouterons des secondes. Le praticien peut aussi faire des suggestions avec lien par exemple : « qu’est-ce que tu vas faire quand tu vas rentrer chez toi dès qu’on aura fini de soigner la dent ? (notion d’immédiateté)».

Habituation
La répétition des cycles de soins (par exemple le fait de compter jusqu’à un certain nombre, puis de faire une pause), et la ritualisation de la séance de soin (comme installer l’enfant et l’accompagnant toujours de la même manière sur le fauteuil dentaire, ou initier/terminer tout soin par une même action, que ce soit une phrase à dire ou un objet à prendre), sont deux notions dont l’objectif final est l’habituation de l’enfant à l’environnement dentaire. Faire en sorte que ce monde lui devienne familier, rassurant, permet d’aboutir à une diminution de l’anxiété et à une augmentation de la maîtrise de la situation par l’enfant (Lyons 2009).
À noter qu’au fur et à mesure, l’enfant lui-même réclamera à chaque séance ce cycle ou ces rituels mis en place, d’autant plus s’ils sont oubliés par son dentiste : par exemple, dans le cas d’enfants atteints d’autisme ou de handicap mental, ils peuvent se mettre à crier le premier nombre pour que le praticien commence à compter, ou le nombre suivant si le praticien s’est arrêté de compter ; dans d’autres cas, ils peuvent attraper leur mère et l’entraîner dans la position dans laquelle elle a l’habitude d’être, ou attraper la main du praticien, l’entraîner vers le masque du MEOPA, puis coller le masque sur leur visage, nous faisant comprendre qu’il est temps qu’on commence dans les conditions habituelles (Fig. 9).
Le patient peut aussi manifester son mécontentement si nous nous obstinons à changer ses habitudes : par exemple, si nous refusons de faire une pause routinière, un mouvement de tête brusque peut apparaître et un refus de continuer le soin peut être observé tant que nous ne nous exécutons pas (il est de rigueur de respecter les pauses annoncées … même si nous avons envie de continuer) ; ou encore un patient réclamant le masque de MEOPA peut refuser d’ouvrir la bouche tant qu’il ne l’a pas sur le nez. L’habituation de l’enfant est encouragée par des rendez-vous assez rapprochés, tous les trois mois, afin que le lien entre l’enfant et l’univers dentaire soit maintenu, de sorte que cela devienne une routine, un quotidien.
La place de l’accompagnant
Un troisième acteur est également concerné dans la relation thérapeutique : le parent (ou autre membre de la famille), ou encore l’éducateur ou l’infirmier dans le cas d’un enfant atteint de handicap. L’accompagnant a une place essentielle au sein de la consultation, et cette réalité est encore plus constatée lorsque l’enfant est atteint de handicap, comme l’encourage notamment la charte Romain Jacob (qui regroupe l’ensemble des acteurs nationaux du soin et de l’accompagnement, et qui a pour but de d’améliorer l’accès aux soins et à la santé des personnes atteintes de handicap, www.handidactique.org) (Lyons 2009; Nathan 2001). Ce sera alors au praticien de savoir impliquer l’accompagnant dans la relation thérapeutique à établir.
Tout d’abord, il s’agit de préparer l’accompagnant sur le rôle qu’il a à jouer, tant dans le déroulement de la séance à proprement parler, que dans la santé bucco-dentaire de son enfant en général. En premier lieu, le choix des mots est très important. Ainsi, par exemple, les mots comme « arracher » ou « piqûre » sont sources d'anxiété et sont donc à proscrire. L’emploi de mots simples et positifs est primordial. En effet, il est déconseillé de faire des suggestions négatives comme « n’aie pas peur » ou « tu vas voir la piqûre ça ne fait pas mal ». Le cerveau n’entendant pas la négation, dès lors que l’on suggère à l’enfant les mots comme « peur » ou « mal », cela ne fera que produire de l’anxiété. Il semble plus intéressant de suggérer directement : « tout va très bien se passer ; c’est très facile, tu vas voir ».
En second lieu, responsabiliser les accompagnants permet de leur faire comprendre leur rôle indispensable dans la santé bucco-dentaire de leur enfant : « sans vous, tout ce qu’on fera ne servira à rien, vous faites 90% du travail à la maison, nous ne faisons que soigner, et si vous ne faites pas ce travail, les caries reviendront ». Néanmoins, lorsque les habitudes de la famille sur le brossage et l’alimentation demandent à être changées, il semble judicieux d’aider les parents (ce qui est valable encore plus quand ils sont dépassés par la situation), de leur apporter des solutions, plutôt que de leur dire « il ne faut pas manger et boire de choses sucrées et il faut se brosser les dents », ou pire, de les accabler. Ainsi, « c’est votre faute s’il a autant de caries… » doit être plutôt remplacé par « si vous êtes venus nous voir, c’est que vous voulez la santé de votre enfant, que vous voulez que ça change. On va tout voir ensemble et tout faire pour que ça change. On va y arriver. Vous ne saviez pas, maintenant vous savez, et donc ça va aller. Je suis là pour vous aider. Tout va bien se passer à présent. ». De plus, personnaliser l’entretien en ciblant précisément ce qui doit être modifié chez cet enfant en particulier (sucreries, boissons, lait, biberon, allaitement, temps du brossage, moment du brossage, accompagnement du brossage…), et surtout en leur apportant des solutions (comme faciliter le brossage avec une chanson, sablier, horloge, dessin animé, ou permettre de prendre une sucrerie aux anniversaires, une fois le week-end…), sera plus favorable à un changement pérenne. A la phrase parfois prononcée par les parents « mais il va chercher du coca tout seul dans le frigidaire… ce n’est pas moi qui lui en donne », le praticien pourra répliquer, avec une pointe d’humour permettant d’éviter l’affrontement : « d’accord, mais est-ce qu’il va acheter tout seul du coca dans le magasin ? ». Le praticien peut également utiliser la technique du yes-set avec les parents afin de montrer l’importance de la prise de conscience : « vous voulez la santé de votre enfant ? … [oui] … Vous voulez qu’il aille mieux ? … [oui] … Donc que ses dents aillent mieux ? … [oui] … Qu’il puisse manger correctement ? … [oui] … Qu’il retrouve son beau sourire ? … [oui] … Donc il faut nous aider ». Il faut à tout prix leur montrer que, sans eux, c’est impossible. En outre, en fin de séance, et ce d’autant plus dans le cas où la séance ne s’est pas bien passée, c’est le moment d’insister auprès de parents sur la nécessité de faire attention à la maison : « vous voyez comme c’est difficile de soigner votre enfant. Vous comprenez maintenant l’importance de ce que je vous ai dit [rappel des conseils de brossage et d’alimentation]. Moins il y a de caries, moins on aura à le soigner, moins il se mettra dans ces états. Et vous aussi ».
Nous pouvons aussi leur faire comprendre que, sans leur aide, les séances seront plus difficiles, voire impossibles. Nous pouvons aussi leur dire que, pour faciliter le brossage d’enfants non coopérants ou atteints de handicap, ils peuvent compter, brosser pendant qu’ils comptent, puis faire des pauses de quelques secondes, puis recommencer, comme nous faisons durant le soin ; ils ont vu que cela avait marché, donc ils peuvent le faire aussi. Il faut insister sur le fait de ne pas baisser les bras, qu’avec du temps, nous allons tous y arriver. Une aide précieuse, en termes de matériel spécifique, peut être fournie par le cale-bouche qui peut être prescrit aux parents/éducateurs. Son utilisation progressive et quotidienne va permettre au patient de s’habituer non seulement à sa présence (ce qui nous servira lors de nos séances de soins si nous sommes amenés à l’utiliser également), mais aussi à ouvrir la bouche et à avoir une présence étrangère à l’intérieur de celle-ci (notamment le contact avec la langue, les muqueuses, les dents, ce qui aura des conséquences bénéfiques pour la séance de soins en elle-même). D’autres praticiens refusent cependant d’utiliser le cale-bouche en dehors du cabinet dentaire, invoquant le fait que si une séance de soins se passe mal et que l’enfant associe le cale-bouche à cette « agression », il risquerait ensuite de l’associer également au brossage, et finirait donc également par refuser ce dernier. L’utilisation d’une brosse à dents électrique peut aussi être préférable pour certains patients, sensibles aux vibrations, et qui prennent cet acte comme un jeu ; à l’inverse, d’autres ne le supporteront pas. Si l’on a recours au MEOPA, le masque peut être donné pour la maison, en particulier pour les enfants atteints de handicap : d’une part pour que les enfants s’en servent comme jeu dans un endroit qu’ils connaissent bien (et donc que le côté effrayant d’un objet inconnu s’estompe), et d’autre part pour que le masque soit mis sur le nez de l’enfant lorsque le brossage a lieu, permettant ainsi que l’enfant associe le masque aux dents (ainsi lorsque le praticien posera le masque sur le visage, cela signifiera que l’on s’occupera des dents).

Au cours d’une séance de soins, l’implication de l’accompagnant peut varier, mais elle est souvent précieuse ; cela peut aller de la simple présence à une interaction plus nette avec l'enfant, qui se traduit la plupart du temps par l’utilisation de techniques relationnelles, qui priment parfois sur les techniques linguistiques, en particulier pour les enfants atteints de handicap. Les sensations tactiles (caresses) ou visuelles (regards encourageants, pouce levé, applaudissements), délivrées par le parent sous forme de renforcement positif, accompagnent souvent les séances (Fig. 10). De plus, ce peut être un atout de montrer sur le parent ou de faire mimer l’action à réaliser au parent dans un premier temps, faisant souvent appel au procédé de synchronisation (respirer, ouvrir la bouche, accepter un instrument), et pouvant être renforcé par des phrases du type : « On met le masque sur maman, regarde… Alors maman, comment c’est le masque magique ? Ça donne de la force ? Ça sent bon ? ». Des techniques linguistiques peuvent ainsi venir agrémenter les soins : saturation de phrases ou de séries de chiffres répétées en boucle parfois chuchotées, renforcement positif (« Bravo ! Tu vas pouvoir dire à maman comme tu as été sage… », ratification d’un comportement souhaité (« voilà, comme ça, c’est très bien…), ou encore raconter une histoire ou chanter une chanson permettant à l’enfant de focaliser son attention sur un élément externe (Weil and Inglehart 2010) (Fig. 11). Ceci explique en partie l'intérêt de morceler la séance par des pauses, qui permettent à l’accompagnant de diminuer une angoisse grandissante et de le faire revenir dans un état propice aux soins. Il faut savoir identifier le membre de la famille qui apaise le plus l'enfant, sachant que chaque séance est différente et que ce membre peut varier. Un enfant peut en effet être calmé plutôt par un frère, une sœur, ou encore l’éducateur qui passe ses journées avec lui. Enfin, certaines situations nécessitent que ce soit l’accompagnant qui exerce sa propre autorité.
Ainsi, l’aide de l’accompagnant est essentielle pour la majorité des cas. Cependant, certains contextes peuvent rendre cette aide relative. Le tout est de savoir user de stratégies diverses et variées afin d’éviter toute confrontation infructueuse avec l’accompagnant. Ainsi, utiliser l’humour peut parfois être utile pour faire comprendre à ce dernier de rester à sa place pour ne pas interférer dans la relation enfant/praticien. Plaçons-nous dans le cas où le patient refuse de répondre à des questions simples et que le parent répond à sa place, ajoutant parfois « il ne vous répondra pas » : « quand la maîtresse te pose une question, tu lui réponds ? Moi, je suis comme ta maîtresse à l’école, sauf que je suis ta maîtresse pour les dents ; j’ai posé la question à [prénom de l’enfant], pas à papa ; je vois que papa a une langue, mais est-ce que toi tu en as une aussi ? ». Ou encore, à l’injonction : « vous n’avez pas laissé de la carie, là ? », nous pouvons par exemple répondre : « ah je ne savais pas que vous étiez dentiste… qu’est-ce que vous pensez de ça alors ? », ou encore : « tenez [en faisant mine de lui tendre les instruments], allez-y finissez ! ». Un autre type de phrase peut être employé par des parents qui pensent nous aider : « attention si tu n’es pas sage, le docteur va te faire mal avec sa piqûre ! ». Il est ici évident qu’une discussion avec le parent s’impose, afin de lui montrer le caractère négatif et inapproprié de son propos : l’enfant ne doit pas percevoir son dentiste comme une menace éventuelle à une mauvaise conduite, il ne doit pas être terrifié à l’idée que le dentiste risque de lui faire mal, ce ne doit pas être une punition d’aller chez le dentiste. Si le parent n’arrive pas à nous aider dans une fermeté que nous essayons d’instaurer, nous pouvons tenter de l’accompagner dans ce chemin qu’il n’a pas l’habitude d’emprunter : « Allez-y, élevez la voix, il faut qu’il comprenne que c’est vous sa mère et qu’il doit vous écouter ; est-ce que vous trouvez normal qu’il vous/me frappe ?... Alors faites quelque chose, vous devez vous fâcher. Il faut qu’il comprenne qu’on est du même côté, que c’est interdit de faire ça, et que vous êtes d’accord avec moi », et d’ajouter : « vous, il vous écoutera. Vous êtes sa maman ». Devant l’absence d’aide d’un accompagnant qui reste de marbre, le praticien peut aussi demander que quelqu’un d’autre, qui a une certaine autorité sur l’enfant, soit présent à la prochaine séance. En outre, il peut être utile de faire sortir les parents lorsqu’ils sont à bout, se mettent à pleurer, ou s’énervent de façon démesurée. Face aux menaces parentales : « je te préviens, si tu ne te calmes pas, je te laisse ici tout seul ! Je m’en vais ! », le praticien pourra rétorquer à l’enfant : « maman est juste derrière la porte, elle attend que tu sois calmé pour rentrer… », afin d’enlever toute inquiétude d’abandon, qui est d’une part traumatisante pour l’enfant, et d’autre part d’aucune aide à l’obtention d’un retour au calme. Enfin, il existe aussi des situations où un parent « n’est pas de notre côté », laisse tout faire à son enfant et ne veut surtout pas qu’une personne exprime de la fermeté envers lui. Dans ce cas, il serait préférable de ne jamais le faire sortir, ne jamais élever la voix, et plutôt de lui répliquer : « très bien, je comprends parfaitement, allez-y, faites-en sorte qu’il écoute et qu’il se calme ». Si le parent n’obtient aucun résultat (ce qui représente la majorité des cas), deux options sont possibles : soit il reconnaît dans un second temps qu’exercer une autorité appropriée est différent d’un autoritarisme démesuré (il n’est pas question ni de crier ni de s’énerver), et comprend que le praticien cherche à apporter un cadre à son enfant, soit il persiste à refuser toute fermeté. Auquel cas, nous pouvons lui demander : « alors maintenant, comment fait-on ? », ce sur quoi il répond la plupart du temps : « mais c’est vous le docteur ! c’est à vous de soigner ! (=Débrouillez-vous !) ». Voici une proposition de réponse : « oui, je suis là pour le soigner, je ne suis pas là pour autre chose ; c’est vous sa mère, c’est vous qui le connaissez le mieux, c’est vous qu’il écoutera le plus, pas moi [calmer le jeu, favoriser l’alliance, yes-set] ». Si aucune amélioration n’est perçue, mieux vaut alors expliquer la dangerosité à soigner dans de telles conditions ainsi que le traumatisme psychologique que cela peut engendrer, puis de conclure par « je ne suis pas le dentiste qui correspond à votre enfant ». Dans tous les cas, adopter une attitude calme et un ton de voix très bas apportera plus de bénéfices que d’entrer en confrontation et de se laisser happer par l’énervement.
D’autres situations nécessitent d’obtenir l’accord préalable de l’accompagnant. L’une d’elles est lorsque le praticien veut faire preuve d’une autorité appropriée. De même, pour les enfants les plus récalcitrants, le parent doit être d’accord en amont pour éventuellement devoir sortir (puis revenir) lorsque le praticien le lui demandera, afin d’éviter qu’il refuse de partir devant l’enfant (si le parent n’est pas « avec nous », l’enfant le sera encore moins). De la même manière, le praticien et le parent peuvent parfois décider de « punir » l’enfant en l’envoyant au coin tant que l’enfant ne s’est pas calmé. Pour toutes ces situations, signifier verbalement à l’enfant que « maman est d’accord avec moi » lui permettra d’être rassuré, en ce sens que « même maman écoute le docteur et est d’accord avec lui… c’est qu’il faut que je le sois aussi ». Pour l’enfant en bas-âge, la stabilisation protectrice peut être employée, notamment dans le cas d’urgences infectieuses ou traumatiques par exemple. Elle se fera toujours en accord avec le parent, et si possible en sa présence et avec son aide. Le parent prendra l’enfant sur lui et maintiendra les bras et les jambes de sorte que le praticien ne puisse s’occuper que de la stabilisation de la tête (soit avec l’aide d’une tierce personne, soit en l’englobant avec son bras et en la maintenant contre lui, Fig. 12). Une chose importante est de rassurer le parent qui peut ne pas comprendre pourquoi son enfant pleure : « il n’a pas mal, il pleure uniquement parce qu’on le dérange, il ne comprend pas ce qu’il se passe, c’est sa façon d’exprimer son mécontentement et non pas une douleur ». Les gestes seront calmes, précis, assurés, et surtout sans brusquerie : il est important d’apporter un contraste entre l’enfant et ce qu’il se passe autour.
Le cheminement hypnotique
En médecine bucco-dentaire, l’alliance thérapeutique se crée dès l’accueil du patient. Les fondements de cette relation, décrits précédemment, constitueront un guide auquel le praticien se référera à chaque étape. Des techniques linguistiques et relationnelles, qui font écho aux besoins d’expérimentation, d’interaction sociale et d’imaginaire caractéristiques du monde de l’enfant, seront utilisées pour désensibiliser l’enfant en lui faisant acquérir une maîtrise cognitive de la situation nouvelle. C’est une étape majeure car elle permet au praticien d’avoir l’autorisation de son patient à aller plus loin dans le soin dentaire. L’hypnose médicale s’appuie ensuite sur ces techniques dans le but de rechercher l’état hypnotique ou état de transe, état où les perceptions sont altérées. Que son attention soit distraite (focalisée) ou que son esprit soit emmené dans un univers extérieur au soin (dissocié du corps), l’enfant est invité à entrer dans un autre monde et à en faire sa propre réalité, qui doit devenir la nôtre (Allen and Stokes 1987). L’induction de cet état est obtenue avec l’hypnose dite conversationnelle : elle associe les outils de la communication hypnotique à une focalisation de la conscience du patient sous la forme d’une distraction de son attention. L’hypnose conversationnelle peut être maintenue tout au long du soin, ou bien se poursuivre dans un second temps par l’hypnose formelle, qui ajoute, aux éléments définissant l’hypnose conversationnelle, la dissociation, un processus au cours duquel le sujet est physiquement présent dans un endroit mais mentalement ailleurs. A la fin du soin, quel que soit le type d’hypnose réalisée, le praticien proposera une sortie de cet état hypnotique à l’aide de techniques linguistiques et relationnelles, et aura également le souci de préparer les séances de soins ultérieures. L’une des particularités de l’utilisation de l’hypnose chez les enfants est le besoin de se sécuriser tout au long du soin en sortant tout seul de l’état hypnotique dans lequel le praticien l’aura plongé, souvent pour se rassurer et s’assurer qu’il contrôle toujours la situation.
Références
- Allen KD, Stokes TF. 1987. Use of escape and reward in the management of young children during dental treatment. Journal of applied behavior analysis. 20(4):381-390.
- Lyons RA. 2009. Understanding basic behavioral support techniques as an alternative to sedation and anesthesia. Special care in dentistry : official publication of the American Association of Hospital Dentists, the Academy of Dentistry for the Handicapped, and the American Society for Geriatric Dentistry. 29(1):39-50.
- Nathan JE. 2001. Behavioral management strategies for young pediatric dental patients with disabilities. ASDC journal of dentistry for children. 68(2):89-101.
- Olness K, Kohen D. 2006. Hypnose et hypnothérapie chez l'enfant.
- Waldman HB, Perlman SP, Wong A. 2008. Providing dental care for the patient with autism. Journal of the California Dental Association. 36(9):662-670.
- Weil TN, Inglehart MR. 2010. Dental education and dentists' attitudes and behavior concerning patients with autism. Journal of dental education. 74(12):1294-1307.
- Wright FA, McMurray NE, Giebartowski J. 1991. Strategies used by dentists in victoria, australia, to manage children with anxiety or behavior problems. ASDC journal of dentistry for children. 58(3):223-228.