Orthèses occlusales : et après ?
Conférencier : Antonin Hennequin - Responsable scientifique de séance : Bruno Tavernier

ADF 2023 morceaux choisis par la Team AO News - AO News #64 - Février 2024
L’orthèse occlusale possède plusieurs indications thérapeutiques avec principalement : les troubles fonctionnels, et les restaurations prothétiques de grandes étendues (pour tester une nouvelle position mandibulaire). L’orthèse est une solution simple, réversible et peu invasive.
Pour savoir quand et comment les prescrire, il faut comprendre un peu plus la composition des dysfonctionnements temporo-mandibulaires (DTM) qui sont des myo-arthropathies, qui ont plusieurs expressions avec des douleurs articulaires, des désunions condylo-discales, un volume musculaire qui peut présenter des douleurs in situ et à distance et une grande composante centrale - lorsque la douleur s’installe sur plus de 3 à 6 mois et que l’on passe dans une phase chronique (un remaniement a alors lieu au niveau du système nerveux central).
Les DTM atteignent 7 à 12% de la population ce qui les place en deuxième position des douleurs oro-faciales après les odontalgies et 2eme cause de troubles MS après les lombalgies.
Il existe une classification simplifiée des DTM (selon Dworkin, Leflesche 1992 ; Schiffman 2014 ; Peck 2015 ; DC/TMD Consortium).
Comme tout acte médical, l’orthèse doit être précédée d’un entretien, d’un examen clinique, d’examens complémentaires si nécessaire, d’un diagnostic, d’une proposition de prise en charge et d’un pronostic. On ne met pas une orthèse sans avoir réalisé toutes les étapes de cette prise en charge. Si l’orthèse ne recouvre pas la totalité des dents postérieures, on peut avoir des régressions définitives et problématiques ; c’est pour cela que la prise en charge doit être rigoureuse et doit respecter certaines étapes. De plus un suivi du patient doit obligatoirement être mis en place. Le plus souvent, l’orthèse est une solution transitoire qui doit être suivie d’un sevrage.
Lorsque l’on a résolu le trouble fonctionnel, un sevrage de l’orthèse doit survenir.
Plusieurs théories sous-tendent l’utilisation des orthèses occlusales : la première est la théorie cognitive (la mise en place d’une orthèse dans la bouche d’un patient permet une phase d’apprentissage avec modification du comportement) ; la deuxième est celle de la DV (si on augmente la DV on diminue la force des muscles masticateurs – théorie vraie jusqu’à la 6eme semaine puisqu’une adaptation s’installe) ; la troisième théorie est celle de l’occlusion idéale (où l’on propose une nouvelle conformation occlusale idéale qui confère au patient un repos articulaire et musculaire) ; la quatrième et dernière est celle de la posture optimale (articulaire en relation centrée et musculaire avec l’idée de synergie droite et gauche lors du serrage dentaire : principe des chaînes musculaires).
Si l’on a 4 théories mais que l’on ne sait pas exactement quelle est la bonne, c’est qu’elles doivent probablement concourir toutes les 4.
Que dit la littérature sur l’efficacité de l’orthèse ?
Cela marche plutôt bien que ce soit sur le volet articulaire ou musculaire (jusqu’à 70-75% de diminution des douleurs (de l’EVA).
Elles doivent :
- couvrir l’ensemble de l’arcade,
- être confectionnées en résine acrylique dure,
- être portées uniquement pendant la nuit,
- voir une augmentation de la dimension verticale,
- l’aspect le plus important est d’assurer la stabilité des mâchoires
(Conférence consensus EACD, De Boever J.A., Milner M., Orthlieb J-D., Steenks 2007)
Concernant l’étiopathogénie des DTM plusieurs causes ont été identifiées : le stress – statut psycho-émotionnel ; les facteurs occlusaux ; les parafonctions ; le sexe ; l’âge ; l’hyperlaxité ligamentaire ; les traumatismes ; les facteurs systémiques ; les antécédents ODF ? (pas prouvé) ; la posture ? (idem) ; la langue ; la génétique ; le sommeil ; le contexte socio-culturel.
L’occlusion n’est qu’un facteur parmi la précédente liste donc on ne peut pas dire qu’elle soit la seule origine des DTM.
Pour les DTM il existe des facteurs prédisposants, des facteurs déclenchants et des facteurs entretenants. Ce n’est pas qu’une question d’occlusion ou de malocclusion mais plutôt une question d’adaptation ou de mal-adaptation. Ainsi l’orthèse occlusale s’inscrit dans un contexte avec un gradient thérapeutique.
Le gradient thérapeutique simple, peu invasif et réversible commence avec l’éducation thérapeutique, puis se poursuit avec le recours à la kiné MF (de plus en plus utilisée aujourd’hui), le recours à la pharmacologie et enfin le recours aux gouttières de reconditionnement neuro-musculaire (en RC et myostabilisées) avec éventuellement participation de l’hypnothérapie. Ensuite, le gradient se complexifie car il est plus invasif et moins réversible : électromyographie, traqueurs mandibulaires, modifications occlusales (uniquement en 2eme intention), pharmacologie de 2eme intention, toxine botulique, acide hyaluronique et enfin la chirurgie.*
Le Dr Hennequin a présenté plusieurs cas cliniques.
Le premier cas concerne une patiente qui se présente pour des douleurs temporales et cervicales suite à un stress personnel (décès d’un proche) et qui se réveille avec les mâchoires serrées. La patiente est en classe II.2 avec un recouvrement excessif donc on peut penser qu’on est en face d’une occlusion étiologique, mais c’est une patiente de 45 ans qui est dans cette occlusion depuis 25-30 ans donc si l’occlusion était vraiment l’origine du problème, il serait survenu plus tôt. Nous sommes plutôt dans un contexte psycho-émotionnel difficile. Dans cette situation de myalgie, la réaction à avoir est l’explication du phénomène, conseils comportementaux et kiné MF. Pharmaco éventuelle + orthèse de repos avec équilibration de l’orthèse à 2, 4 et 6 semaines. Lorsque les douleurs sont passées, on peut entrer dans le sevrage progressif de l’orthèse en retirant progressivement une nuit par semaine puis deux nuits par semaine, etc., pour finir par la quitter complètement.
La littérature n’est absolument pas en faveur de modifications occlusales systématiques. Parfois, lors de récidives et en seconde intention, après analyse et prévisualisation de la situation finale, des modifications occlusales sont indiquées.
3 manières existent pour faire des modifications occlusales : la soustraction (meulage), l’addition (composites, overlays …) et le déplacement (ortho et chirurgie). Parfois il faut combiner ces possibilités pour optimiser l’occlusion.
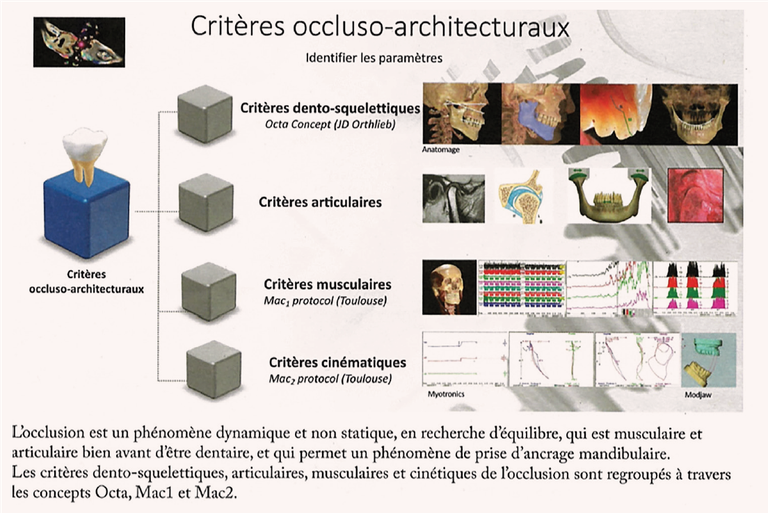
Pour optimiser l’occlusion il faut identifier les critères qui concourent à ce qui est une bonne occlusion : l’occlusion est un phénomène dynamique et non statique, en recherche d’équilibre, qui est musculaire et articulaire bien avant d’être dentaire, et qui permet un phénomène de prise d’ancrage mandibulaire. Les critères dento-squelettiques, articulaires, musculaires et cinétiques de l’occlusion sont regroupés à travers les concepts Octa (Orthlieb) et protocoles Mac1 et Mac2 (Toulouse).
Le deuxième cas clinique concerne l’utilisation d’une orthèse à des fins de coronoplasties additives avec augmentation de DVO dans un contexte de réhabilitation complexe d’usure importante. Les patients se présentant avec beaucoup d’usures sont des patients possédant de l’adaptation musculaire, articulaire et proprioceptive. Dans ce cas l’utilisation de l’orthèse va être intéressante à la fois pour la gestion musculo-articulaire mais aussi pour tester une nouvelle DVO de manière précoce au transfert du masque en bouche. Dans une première phase, le patient porte l’orthèse (dont la hauteur a été déterminée par céphalo) pendant deux mois et est revu tous les 15 jours : à chaque fois que le patient est revu, l’occlusion a changé et c’est l’expression du fait que les adaptations musculaires sont en train d’être levées. Au bout d’un moment le patient se sent bien et on utilise cette position pour faire un nouveau montage sur articulateur (cas réalisé en 2010) avec réalisation d’une céroplastie (wax-up) puis transfert d’un masque (mock-up) sous forme de rails (de 7 à 4 ; de 3 à 3 ; et de 4 à 7 maxillaire et mandibulaire). Une nouvelle DVO est proposée au patient en un seul rdv (compter 3h environ). Contrairement à ce que l’on peut penser, il n’y a pas de retouches et corrections à apporter. Aujourd’hui une quantité de matériaux différents s’offrent à nous pour réaliser ce transfert provisoire, qui est adaptable (composites injectés, rails, résines, …)
Avec cette technique, l’étape de temporisation provisoire se fait en 1 seul temps, sur tous les secteurs si besoin en est.
L’astuce proposée est de travailler par sectorisation : moins de biais est généré avec moins d’imprécisions lorsque des RIA (rapports inter arcades) et empreintes plus petits qu’une arcade complète sont envoyés (dans le cas d’empreintes physiques évidemment). Il va de soi, de nos jours, qu’une approche minimalement invasive se préfère (lorsque cela est possible) à des préparations périphériques complètes type couronnes.
La dernière étape a pour sujet la vérification occlusale et notamment celle du guide antérieur en statique et en dynamique (propulsion) : si cela est possible, il faut privilégier une fonction symétrique (contacts symétriques en propulsion par exemple mésial de 12 et mésial de 22). Le suivi est d’une importance clé et doit être assuré.
4 ans après, un éclat de céramique (chipping) apparaît sur 31, le patient décide de ne pas remplacer la facette mais de seulement la polir. 7 ans plus tard, décollement de la 41. A 11 ans, c’est au tour de la 21. Une analyse va être faite et on va s’apercevoir que ce patient qui était tendance classe II.2 hypodivergent sur la céphalo va avoir une récidive avec une sorte de verrouillage du guide antérieur. La récidive va toujours dans le sens de la situation initiale. Finalement une petite coronosplastie au niveau des bords libres a été réalisée pour lever les circonstances interférentielles procurées et la situation est rentrée dans l’ordre.
Le troisième cas proposé de coronoplastie additive est cette fois ci avec de l’orthodontie. La patiente se présente en consultation pour des douleurs ATM droite, avec bruits articulaires. Le diagnostic de désunion condylo-discale réductible est rapidement posé. Disque en avant BF et disque retrouve l’unité articulaire BO (bien visible sur IRM). En 1ère intention, de la kiné MF est proposée mais sans résultat. En 2ème intention, il est proposé le recours à une orthèse occlusale. Il est décrit que, parfois, dans le cas de désunion condylienne avec disque vers l’avant, l’utilisation d’une orthèse en antéposition peut être indiquée. Transitoirement, la mandibule va être propulsée vers l’avant pour améliorer la cicatrisation, le patient va ensuite récidiver mais cette récidive se fera hors d’un contexte algique. Ensuite un sevrage sera mis en place. Aujourd’hui, quelques études montrent que l’utilisation transitoire de ces orthèses d’antéposition permettent la réduction rapide de la douleur et un soulagement musculaire. La situation apaisée, la patiente rencontre un orthodontiste pour savoir si le traitement ortho est envisageable : à son avis, avec la position classique de la patiente, des extractions asymétriques doivent être mises en place et la reconstitution d’un guide antérieur valide et efficace sera délicate, le pronostic de la 22 est modéré (atcd de greffe) avec un risque de récidive articulaire. La question qui est posée est celle-ci : puisque la patiente se trouve transitoirement avec une position antérieure, ne serait-il pas possible de la stabiliser vers l’avant ?
C’est ce qui est proposé à la patiente. Le traitement ortho commence par un nivellement en regard du bloc antérieur, puis il va falloir retirer l’orthèse pour laisser l’orthodontiste travailler. Des cales vont être mises en place pour stabiliser la position obtenue avec l’orthèse. Comme dans le cas précédent, des céroplasties sont réalisées, des rails sont collés et un maintien du nouvel RIA est permis. Il est conseillé d’utiliser une colle à la teinte la plus éloignée possible des dents naturelles pour retrouver facilement les rails lors de l’étape de dépose des provisoires. Le traitement ortho est réalisé et le conférencier revoit la patiente 13 ans après pour un IRM de contrôle. A sa grande surprise, une désunion condylo-discale gauche apparaît sur l’imagerie. Cette désunion s’est produite pendant les 13 années mais s’est faite sans symptomatologie puisque la patiente ne l’a pas remarqué et n’est pas venue consulter pour des douleurs. Donc les désunions condylo-discales sont très fréquentes et peuvent se développer sans symptomatologie même pour les patients suivis en occlusodontie.
Le dernier cas propose cette fois des coronoplasties soustractives.
La patiente est adressée pour douleurs articulaires et musculaires, sensation d’ébriété, perte d’équilibre avec vertiges. C’est une patiente qui déménage et qui avait bénéficié, dans sa précédente localité, d’une réhabilitation par overlays collés à la mandibule (37 à 33 et 43 à 47) dans un cas de lésions érosives. Depuis cette réhabilitation, la patiente se sent instable. Lors de l’examen, on remarque rapidement que le secteur antérieur est en inocclusion sans guidage, alors qu’une occlusion existe dans les secteurs postérieurs. A la vue des photos cliniques, on peut penser que le recouvrement des lésions érosives maxillaires postérieures par de la céramique a créé l’inocclusion antérieure. L’analyse occlusale, qui s’est faite de manière numérique (Modjaw), montre que la prise en charge est principalement faite par 36-37, ce qui explique le fait que la patiente se sente instable.

Après les premières étapes du gradient thérapeutique, on peut proposer une orthèse occlusale avec un port continu sur un laps de temps court (8 semaines) pour caler l’occlusion et voir si cela diminue effectivement les douleurs. Après 3 mois de port de la gouttière plus aucune symptomatologie, la patiente décrit se sentir bien en la portant.
Dans ce cas, bien que l’occlusion paraît étiologique, on va quand même proposer un sevrage. Les douleurs reviennent logiquement et cela confirme que l’occlusion était à l’origine de ces douleurs.
L’analyse occlusale nous a montré la surocclusion postérieure avec manque de calage et de stabilité créant l’inocclusion antérieure. Le Modjaw est un outil permettant un enregistrement dynamique de l’occlusion, un enregistrement des enveloppes fonctionnelles et qui permet de recalculer le centre de rotation – l’axe charnière réel, de prévisualiser les espaces prothétiques mais aussi d’augmenter ou diminuer la DV. Pour rappel, on ne peut jamais mettre en place un meulage (coronoplastie soustractive) sans avoir prévisualiser analogiquement ou numériquement son résultat. L’analyse occlusale est un prérequis indispensable. En exportant un nouveau RIM sur le Modjaw, on peut se placer dans une situation ou la DV a été diminuée et on visualise donc les zones sur lesquelles il faut meuler pour obtenir un guide antérieur. La topographie et la quantité de corrections à apporter peut se visualiser sur des plans de coupe, dent par dent, apportés par le Modjaw. C’est un outil prospectif très intéressant.
On explique à la patiente qu’il va falloir meuler 8 à 10 dents pour retrouver un guide antérieur. De l’orthodontie aurait pu être envisagée mais d’un point de vue conceptuel cela aurait été dérangeant car le problème vient de l’égression postérieure, donc réaliser une adaptation antérieure orthodontique n’est pas la technique de choix. Il faut se concentrer sur la correction postérieure par coronoplasties soustractives en séquence (36-37 puis 34-35 puis 33). On corrige évidemment les céramiques et restaurations en 1ere intention plutôt que les dents naturelles. Dès que le guide antérieur est obtenu, on arrête le meulage et on commence à regarder la dynamique. La patiente sera reconvoquée une semaine après pour laisser le temps à l’occlusion de « s’asseoir ».
Réévaluation à une semaine donc, et on corrige les derniers détails.
Pour sortir un petit peu du cadre de cette présentation et aller un peu plus loin, une électromyographie observationnelle a été réalisée : 3 choses sont étudiées. Le muscle est-il capable de se reposer suffisamment ? Les muscles ont-ils des contractions efficientes ? Les muscles sont-ils capables d’envoyer la contraction en même temps d’un côté et de l’autre, d’avoir une synchronicité de contraction ?
Une semaine après avoir retrouvé une normalité occlusale, on peut voir sur cette électromyographie que les excès de contraction ont disparu, que les contractions sont redevenues efficientes, et que les masséters et temporaux arrivent à déclencher en même temps.
Modifier et améliorer l’occlusion a permis à la patiente d’envoyer plus de puissance et de normaliser ses forces de contraction, et cela montre qu’il existe un phénomène de réadaptation fonctionnelle, ce qui est très intéressant.
Pour résumé les critères permettant de juger une « bonne » occlusion sont des critères dentaires, des critères squelettiques, des critères musculaires, des critères articulaires et des critères cinétiques. On devrait plus prendre en compte les critères de puissance et de proprioception des patients dans nos analyses.
Le message à retenir est qu’il existe des dysfonctionnements temporo-mandibulaires, qu’ils sont fréquents (7-12% de la population), qu’il existe des DTM algiques et des DTM non-algiques et que tous ne demandent pas une prise en charge systématique (désunion asymptomatique par exemple). Il convient d’inscrire la réponse thérapeutique dans un gradient (éducation thérapeutique à kinésithérapie à pharmacologie et orthèses à hypnothérapie à outils plus spécifiques et compliqués lorsque l’on s’intéresse à l’occlusion).
La plupart du temps, dans les cas simples, l’utilisation d’une orthèse est suivie d’un sevrage. La question n’est pas l’occlusion ou la malocclusion mais l’adaptation ou la non-adaptation. Lors d’une réhabilitation de grande étendue et que l’on souhaite tester une nouvelle occlusion et/ou un rapport inter-arcade, l’utilisation de l’orthèse est simple, réversible, et peu invasive. Une fois, les adaptations musculaires levées et l’analyse occlusale réalisée, l’optimisation occlusale peut se faire de 3 façons : soustractive, additive ou le déplacement (ou encore la combinaison de ces facteurs). Enfin, il existe de multiples façons d’essayer puis pérenniser une situation choisie.
Ce qu'il faut retenir :
- DTM : 7-12% de la population. Il existe des DTM algiques, et des DTM non-algiques.
- En cas de DTM : il convient de respecter un gradient thérapeutique. Les orthèses occlusales s'inscrivent dans ce gradient.
- Le port d'une orthèse occlusale en cas de DTM est le plus souvent suivi d'un sevrage thérapeutique. 4. Il est recommandé d'utiliser une orthèse en préparation d'un traitement prothétique en cas de troubles fonctionnels associés, ou en cas d'augmentation de DVO.
- Dans ce cas, le port d'une orthèse pourra suggérer un nouveau RIA, suivi d'une analyse occlusale.
- L’analyse occlusale permettra des modifications occlusales par voie soustractives, additives, ou ODE
- Transposer l'occlusion souhaitée en bouche fait l'objet de protocoles de temporisation.